Casos Clínicos
MICOBACTERIOSIS EN EL TRACTO OROFARINGEO EN UN PACIENTE INMUNOCOMPETENTE
Las micobacterias no tuberculosas son patógenos oportunistas ambientales y su creciente asociación con infecciones tanto pulmonares como extrapulmonares se debe a factores como el mayor reconocimiento clínico de estos microorganismos, el aumento de la sensibilidad de las técnicas diagnósticas y el incremento de pacientes con factores predisponentes.
Coautores
Francisco Rodríguez Delgado* Olga Pomier Suárez** Angélica Reyes Pérez*** Misleydis Sardiñas Aragón**** Grechen García León**** María Rosarys Martínez Romero*****
Médico Especialista de segundo grado de Medicina Interna; Máster en Infectología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba*
Especialista de primer grado de Medicina Interna; Máster en Infectología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba**
Médica Especialista de primer grado de Nefrología; Máster en Infectología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba***
Licenciada en Tecnología de la Salud, Perfil Microbiología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba****
Médica Microbióloga, Máster en Bacteriología-Micología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba*****
Francisco Rodríguez Delgado* Olga Pomier Suárez** Angélica Reyes Pérez*** Misleydis Sardiñas Aragón**** Grechen García León**** María Rosarys Martínez Romero*****
Médico Especialista de segundo grado de Medicina Interna; Máster en Infectología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba*
Especialista de primer grado de Medicina Interna; Máster en Infectología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba**
Médica Especialista de primer grado de Nefrología; Máster en Infectología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba***
Licenciada en Tecnología de la Salud, Perfil Microbiología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba****
Médica Microbióloga, Máster en Bacteriología-Micología, Institute of Tropical Medicine "Pedro Kouri", La Habana, Cuba*****
Clasificación en siicsalud
Artículos originales > Expertos del Mundo >
página /dato/casiic.php/152279
Especialidades



Artículos originales > Expertos del Mundo >
página /dato/casiic.php/152279
Especialidades



Primera edición en siicsalud
2 de agosto, 2016
2 de agosto, 2016
MICOBACTERIOSIS EN EL TRACTO OROFARINGEO EN UN PACIENTE INMUNOCOMPETENTE
(especial para SIIC © Derechos reservados)
(especial para SIIC © Derechos reservados)
Introducción
La incidencia de enfermedad infecciosa por micobacterias no tuberculosas (MNT) está aumentando de manera significativa en los últimos años. Las MNT son patógenos oportunistas ambientales y su creciente asociación con infecciones tanto pulmonares como extrapulmonares se debe a factores como el mayor reconocimiento clínico de estos microorganismos, el aumento de la sensibilidad de las técnicas diagnósticas y el incremento de pacientes con factores predisponentes.1
En ocasiones resulta difícil diferenciar si un aislamiento corresponde a una contaminación o está implicado en la patogenia de la enfermedad, por lo que las guías de la American Thoracic Society/Infectious Diseases Society of America combinan criterios clínicos y microbiológicos para lograr el correcto diagnóstico de las patologías producidas por MNT. Entre las especies micobacterianas reconocidas clínicamente está Mycobacterium malmoense; descrita por primera vez en 1977, es una especie de crecimiento lento, no cromogénica, perteneciente al Grupo III en la clasificación de Runyon. Durante algunas décadas esta especie se restringía geográficamente a Europa, pero después de la pandemia producida por el virus de la inmunodeficiencia humana (VIH), esta especie micobacteriana también se ha expandido geográficamente.2-5 El objetivo de este trabajo es describir el primer caso de infección por Mycobacterium malmoense en el tracto orofaríngeo en un paciente cubano inmunocompetente.
Caso clínico
Paciente varón, de raza blanca, inmunocompetente, de 43 años de edad, médico de profesión, radicado por un año en la República de Angola como colaborador. Describe haber padecido durante ese período cinco episodios de paludismo, en todos recibió tratamiento específico con buena evolución clínica. Dos semanas después de su arribo a Cuba, durante su período vacacional (mayo de 2015) debuta con cuadro febril por lo que es remitido al Instituto de Medicina Tropical Pedro Kourí (IPK) para descartar un posible nuevo cuadro palúdico, dados los antecedentes referidos por el paciente. Ingresó en nuestra institución hospitalaria el 22 de junio de 2015; en esa ocasión el paciente comenta que desde hace algunos meses padece de dolor intermitente en el tracto orofaríngeo, que en esa fecha fue acrecentándose, acompañado de fiebre 38-38.5°C, generalmente durante la tarde-noche, acompañada de escalofríos y malestar general. El paciente describe que por esta razón ya había recibido tratamiento con antibióticos sin obtener buenos resultados.
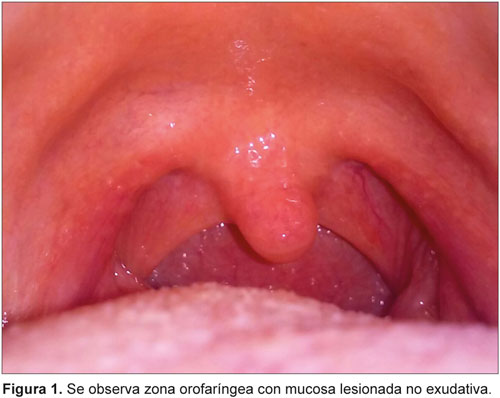
En el examen físico, en la zona orofaríngea sólo se encontró mucosa lesionada y enrojecida no exudativa (Figura 1). Se le realizaron diferentes estudios: radiografía de tórax: sin alteraciones, hemoglobina: 128 g/l, 9800 leucocitos/ml, hematocrito: 46, eritrosedimentación: 88 mm, gota gruesa paludismo: I, II, y III (negativas), serología VIH: no reactiva. Conjuntamente se le realizaron algunos estudios bacteriológicos; el hemocultivo y el exudado nasofaríngeo resultaron ambos negativos. Asimismo se le indicó cultivo de exudado nasofaríngeo buscando bacilos ácido-alcohol resistentes (BAAR), estas muestras fueron procesadas en el Laboratorio Nacional de Referencia de Tuberculosis-Lepra-Micobacterias del Instituto de Medicina Tropical Pedro Kourí. Las muestras fueron descontaminadas con H2SO4 al 4%, según técnica recomendada.6,7 Para el aislamiento y cultivo micobacteriano se utilizó medio de cultivo sólido de Löwenstein-Jensen (L-J), y cultivo automatizado en cultivo líquido Bact/Alert 3D, las lecturas del cultivo sólido se realizaron cada siete días.
A las 3-4 semanas de incubación se detectó por ambos métodos la presencia de BAAR, en el medio L-J se observó la presencia de colonias no pigmentadas, de crecimiento lento, de bordes irregulares; la codificación de los cultivos varió entre 5 y 7, respectivamente. Para la clasificación e identificación de Mycobacterium tuberculosis se utilizó el kit inmunocromatográfico SD Bioline TBAg MPT64; la cepa aislada resultó ser no tuberculosa. Posteriormente esta cepa fue clasificada e identificada según técnicas fenotípicas-bioquímicas recomendadas en la literatura.8,9 Para la clasificación micobacteriana según Runyon 1959, se tuvieron en cuenta la velocidad de crecimiento y la producción de pigmentos; para la identificación micobacteriana se realizaron las pruebas bioquímicas recomendadas; niacina, catalasa 68°C, nitratasa, arilsulfatasa, ureasa, lipasa o tween 80, telurito de potasio, toma de hierro, toma de NaCl 5% y pirazinamidasa.10,11 La cepa fue clasificada como perteneciente al Grupo III de Runyon, e identificada como M. malmoense, por lo que se decide tratarlo con rifampicina 600 mg/día, claritromicina 500 mg/día y etambutol 1 g/día durante cuatro semanas. Al obtener una buena evolución clínica el paciente es egresado y seguido por consulta externa hasta la finalización del tratamiento. Actualmente el paciente se encuentra totalmente recuperado.
Discusión
Los datos epidemiológicos demuestran que en los últimos años ha habido un significativo incremento de la incidencia de micobacteriosis por gérmenes oportunistas, no sólo en pacientes infectados por el virus de inmunodeficiencia humana sino también en los individuos inmunocompetentes. Las formas clínicas más frecuentes son las pulmonares; sin embargo, también ha aumentado la incidencia de las manifestaciones extrapulmonares e infecciones diseminadas, con dependencia del estado de la barrera inmunitaria del paciente. Esto se ha relacionado con diferentes factores como el incremento en la prevalencia de estas especies micobacterianas asociadas con la enfermedad pulmonar obstructiva crónica, la mejora de las técnicas de diagnóstico y la naturaleza de los microorganismos, pero sobre todo por el aumento del reconocimiento clínico de las micobacteriosis y de su descripción en pacientes inmunocomprometidos, con neoplasias, receptores de trasplantes, con administración de esteroides y sobre todo por el advenimiento de la pandemia de VIH.10, 12,13
En la literatura han sido varios los informes de micobacteriosis producidas por Mycobacterium malmoense; casi siempre este microorganismo se ha descrito asociado con algún tipo de inmunocompromiso en cuadros clínicos respiratorios; sin embargo, esta especie también ha sido vinculada con cuadros extrapulmonares como linfadenitis y daño del tejido hepático.4,13,14
Mycobacterium malmoense ha sido aislada de fuentes naturales: agua y suelo en lugares como Zaire y Japón, pero su aislamiento se asocia habitualmente con enfermedad pulmonar con características clínicas y radiológicas similares a las causadas por Mycobacterium tuberculosis. La British Thoracic Society describe esta especie micobacteriana como responsable del 50% de los casos de enfermedad infecciosa pulmonar por MNT.15
El diagnóstico de infecciones extrapulmonares por organismos pertenecientes al género Mycobacterium es en general dificultoso debido a la escasa concentración bacilar presente en las muestras. Para el diagnóstico de estas infecciones la literatura no recomienda la utilización de medios líquidos, pues éstos pueden incrementar la presencia de microorganismos contaminantes. Estas infecciones en muchos casos no pueden llegar a ser diagnosticadas, la positividad obtenida en este tipo de muestras es de aproximadamente un 50% a un 70%.16,17
El tratamiento de la infección micobacteriana se ha complicado notablemente, pues estos microorganismos han desarrollado resistencia a un amplio número de antimicrobianos.18 Por todo lo anteriormente expuesto, enfatizamos la importancia diagnóstica de las infecciones por Mycobacterium para poder enfrentar el correcto y oportuno diagnóstico, tanto en pacientes inmunocompetentes como inmunodeficientes, como son aquellos con VIH/sida, quienes tienen mayor tendencia a evolucionar a la diseminación de la infección.
La incidencia de enfermedad infecciosa por micobacterias no tuberculosas (MNT) está aumentando de manera significativa en los últimos años. Las MNT son patógenos oportunistas ambientales y su creciente asociación con infecciones tanto pulmonares como extrapulmonares se debe a factores como el mayor reconocimiento clínico de estos microorganismos, el aumento de la sensibilidad de las técnicas diagnósticas y el incremento de pacientes con factores predisponentes.1
En ocasiones resulta difícil diferenciar si un aislamiento corresponde a una contaminación o está implicado en la patogenia de la enfermedad, por lo que las guías de la American Thoracic Society/Infectious Diseases Society of America combinan criterios clínicos y microbiológicos para lograr el correcto diagnóstico de las patologías producidas por MNT. Entre las especies micobacterianas reconocidas clínicamente está Mycobacterium malmoense; descrita por primera vez en 1977, es una especie de crecimiento lento, no cromogénica, perteneciente al Grupo III en la clasificación de Runyon. Durante algunas décadas esta especie se restringía geográficamente a Europa, pero después de la pandemia producida por el virus de la inmunodeficiencia humana (VIH), esta especie micobacteriana también se ha expandido geográficamente.2-5 El objetivo de este trabajo es describir el primer caso de infección por Mycobacterium malmoense en el tracto orofaríngeo en un paciente cubano inmunocompetente.
Caso clínico
Paciente varón, de raza blanca, inmunocompetente, de 43 años de edad, médico de profesión, radicado por un año en la República de Angola como colaborador. Describe haber padecido durante ese período cinco episodios de paludismo, en todos recibió tratamiento específico con buena evolución clínica. Dos semanas después de su arribo a Cuba, durante su período vacacional (mayo de 2015) debuta con cuadro febril por lo que es remitido al Instituto de Medicina Tropical Pedro Kourí (IPK) para descartar un posible nuevo cuadro palúdico, dados los antecedentes referidos por el paciente. Ingresó en nuestra institución hospitalaria el 22 de junio de 2015; en esa ocasión el paciente comenta que desde hace algunos meses padece de dolor intermitente en el tracto orofaríngeo, que en esa fecha fue acrecentándose, acompañado de fiebre 38-38.5°C, generalmente durante la tarde-noche, acompañada de escalofríos y malestar general. El paciente describe que por esta razón ya había recibido tratamiento con antibióticos sin obtener buenos resultados.
En el examen físico, en la zona orofaríngea sólo se encontró mucosa lesionada y enrojecida no exudativa (Figura 1). Se le realizaron diferentes estudios: radiografía de tórax: sin alteraciones, hemoglobina: 128 g/l, 9800 leucocitos/ml, hematocrito: 46, eritrosedimentación: 88 mm, gota gruesa paludismo: I, II, y III (negativas), serología VIH: no reactiva. Conjuntamente se le realizaron algunos estudios bacteriológicos; el hemocultivo y el exudado nasofaríngeo resultaron ambos negativos. Asimismo se le indicó cultivo de exudado nasofaríngeo buscando bacilos ácido-alcohol resistentes (BAAR), estas muestras fueron procesadas en el Laboratorio Nacional de Referencia de Tuberculosis-Lepra-Micobacterias del Instituto de Medicina Tropical Pedro Kourí. Las muestras fueron descontaminadas con H2SO4 al 4%, según técnica recomendada.6,7 Para el aislamiento y cultivo micobacteriano se utilizó medio de cultivo sólido de Löwenstein-Jensen (L-J), y cultivo automatizado en cultivo líquido Bact/Alert 3D, las lecturas del cultivo sólido se realizaron cada siete días.

A las 3-4 semanas de incubación se detectó por ambos métodos la presencia de BAAR, en el medio L-J se observó la presencia de colonias no pigmentadas, de crecimiento lento, de bordes irregulares; la codificación de los cultivos varió entre 5 y 7, respectivamente. Para la clasificación e identificación de Mycobacterium tuberculosis se utilizó el kit inmunocromatográfico SD Bioline TBAg MPT64; la cepa aislada resultó ser no tuberculosa. Posteriormente esta cepa fue clasificada e identificada según técnicas fenotípicas-bioquímicas recomendadas en la literatura.8,9 Para la clasificación micobacteriana según Runyon 1959, se tuvieron en cuenta la velocidad de crecimiento y la producción de pigmentos; para la identificación micobacteriana se realizaron las pruebas bioquímicas recomendadas; niacina, catalasa 68°C, nitratasa, arilsulfatasa, ureasa, lipasa o tween 80, telurito de potasio, toma de hierro, toma de NaCl 5% y pirazinamidasa.10,11 La cepa fue clasificada como perteneciente al Grupo III de Runyon, e identificada como M. malmoense, por lo que se decide tratarlo con rifampicina 600 mg/día, claritromicina 500 mg/día y etambutol 1 g/día durante cuatro semanas. Al obtener una buena evolución clínica el paciente es egresado y seguido por consulta externa hasta la finalización del tratamiento. Actualmente el paciente se encuentra totalmente recuperado.
Discusión
Los datos epidemiológicos demuestran que en los últimos años ha habido un significativo incremento de la incidencia de micobacteriosis por gérmenes oportunistas, no sólo en pacientes infectados por el virus de inmunodeficiencia humana sino también en los individuos inmunocompetentes. Las formas clínicas más frecuentes son las pulmonares; sin embargo, también ha aumentado la incidencia de las manifestaciones extrapulmonares e infecciones diseminadas, con dependencia del estado de la barrera inmunitaria del paciente. Esto se ha relacionado con diferentes factores como el incremento en la prevalencia de estas especies micobacterianas asociadas con la enfermedad pulmonar obstructiva crónica, la mejora de las técnicas de diagnóstico y la naturaleza de los microorganismos, pero sobre todo por el aumento del reconocimiento clínico de las micobacteriosis y de su descripción en pacientes inmunocomprometidos, con neoplasias, receptores de trasplantes, con administración de esteroides y sobre todo por el advenimiento de la pandemia de VIH.10, 12,13
En la literatura han sido varios los informes de micobacteriosis producidas por Mycobacterium malmoense; casi siempre este microorganismo se ha descrito asociado con algún tipo de inmunocompromiso en cuadros clínicos respiratorios; sin embargo, esta especie también ha sido vinculada con cuadros extrapulmonares como linfadenitis y daño del tejido hepático.4,13,14
Mycobacterium malmoense ha sido aislada de fuentes naturales: agua y suelo en lugares como Zaire y Japón, pero su aislamiento se asocia habitualmente con enfermedad pulmonar con características clínicas y radiológicas similares a las causadas por Mycobacterium tuberculosis. La British Thoracic Society describe esta especie micobacteriana como responsable del 50% de los casos de enfermedad infecciosa pulmonar por MNT.15
El diagnóstico de infecciones extrapulmonares por organismos pertenecientes al género Mycobacterium es en general dificultoso debido a la escasa concentración bacilar presente en las muestras. Para el diagnóstico de estas infecciones la literatura no recomienda la utilización de medios líquidos, pues éstos pueden incrementar la presencia de microorganismos contaminantes. Estas infecciones en muchos casos no pueden llegar a ser diagnosticadas, la positividad obtenida en este tipo de muestras es de aproximadamente un 50% a un 70%.16,17
El tratamiento de la infección micobacteriana se ha complicado notablemente, pues estos microorganismos han desarrollado resistencia a un amplio número de antimicrobianos.18 Por todo lo anteriormente expuesto, enfatizamos la importancia diagnóstica de las infecciones por Mycobacterium para poder enfrentar el correcto y oportuno diagnóstico, tanto en pacientes inmunocompetentes como inmunodeficientes, como son aquellos con VIH/sida, quienes tienen mayor tendencia a evolucionar a la diseminación de la infección.
LIlian M Mederos Cuervo, Institute of Tropical Medicine "Pedro Kouri" Laboratorio Nacional de Referencia e Investigaciones de Tuberculosis, Lepra y Micobacterias, La Habana, Cuba,
e-mail: mederos@ipk.sld.cu
1. Cosma CL, Sherman DR, Ramakrishnan L. The secret lives of the pathogenic mycobacteria. Ann Rev Microbiol 57:641-676, 2003.
2. Schröder KH, Juhlin I. Mycobacterium malmoense sp. Nov Int J Syst Bacterial 27:241-246, 1977.
3. Portaels F, Deneb M, Larsson L. Pulmonary disease caused by Mycobacterium malmoense. Comments on the possible origin of infection and methods for laboratory diagnosis. Tubercle 72:218-222, 1991.
4. Zaugg M, Salfinger M, Opravil M, Lüthy R. Extrapulmonary and disseminated infections due to Mycobacterium malmoense: case report and review. Clin Infect Dis 16(4):540-9, 1993.
5. Mederos LM, Pérez D, González D, Paneque A, E. Montoro. Linfadenitis por Mycobacterium malmoense y sida. Rev Chil Infect 21:229-231, 2004.
6. Barrera L. Manual para el diagnóstico bacteriológico de la tuberculosis. Normas y guía teórica. Parte II. Cultivo. INEI, ANLIS Dr. Carlos Malbrán. Argentina. Organización Panamericana de la Salud. Oficina Regional de la Organización Mundial de la Salud, 2008.
7. OPS. Manual para el diagnóstico bacteriológico de la tuberculosis. Normas y Guía Técnica, Parte I Baciloscopia, pp. 23-24, 2008.
8. OPS. Manual para el diagnóstico bacteriológico de la tuberculosis. Normas y Guía Técnica, Parte II Cultivo, pp. 33-43, 2008.
9. Caminero JA, Rodríguez F, González A, Fernández JM, Cabrera P. Tuberculosis. Guía para especialistas. Capítulo 26. Micobacterias no tuberculosas, pp. 23-7, 2011.
10. Mederos Cuervo LM, Sardiñas Aragón M, García León G, Guerra Rodríguez JC, Martínez Romero MR, Díaz Rodriguez R. Aspectos clínicos y aislamientos de micobacterias ambientales en muestras pulmonares y extrapulmonares. Salud i Ciencia 21(1):35-39, 2014.
11. Mederos LM, Sardiñas M, García G, Martínez MR, Reyes A, Díaz R. Frecuencia de aislamiento del género Mycobacterium en muestras de orina. Rev Chilena Infectol 32(5):591-592, 2015.
12. Casal M. Cómo denominar a las micobacterias diferentes a Mycobacterium tuberculosis y a Mycobacterium leprae. Enferm Infecc Microbiol Clin 21:296-298, 2003.
13. Olsen RJ, Cernoch PL, Land GA. Mycobacterial synovitis caused by slow-growing nonchromogenic species: eighteen cases and a review of the literature. Arch Pathol Lab Med 130:783-791, 2006.
14. Mederos LM, Fonseca C, Valdés L, Pérez D, Pomier O, E. Montoro. Infección diseminada por Mycobacterium malmoense en un paciente con sida. Salud i Ciencia 16(8):891-892, 2009.
15. Camarena JJ, González R. Micobacterias atípicas y su implicación en patología infecciosa pulmonar. Enferm Infecc Microbiol Clin 29(Supl 5):66-75, 2011.
16. Mederos LM, Fleites G, Guerra JC, Martínez MR, MC, Sardiñas M, García G, Díaz R. Importancia diagnóstica de las infecciones extrapulmonares causadas por el género Mycobacterium. Rev Cub Med Trop 67(3), 2015. On-line version ISSN 1561-3054.
17. Mederos LM, Fleites G, Guerra JC, Martínez MR, MC, Sardiñas M, García G, Díaz R. Importancia diagnóstica de las infecciones extrapulmonares causadas por el género Mycobacterium. Rev Cub Med Trop 67(3), 2015. On-line version ISSN 1561-3054.
18. Van Ingen J, Boeree M J, Van Soolingen D, Mouton J W. Resistance mechanisms and drug susceptibility testing of nontuberculous mycobacteria. Drug Resist Updat 15:149-61, 2012.
Está expresamente prohibida la redistribución y la redifusión de todo o parte de los
contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin
previo y expreso consentimiento de SIIC.
ua91218
































