Casos Clínicos
SINDROME DE EISENMENGER. RETINOPATIA CAPILAR OBSTRUCTIVA
La hipoxia crónica causada por el síndrome de Eisenmenger provoca eritrocitosis, con la consecuente hiperviscosidad de la sangre. Esta situación se manifiesta a nivel ocular con cuadros de retinopatía obstructiva e isquemia ocular crónica secundaria.
Coautores
Alejandro Álvarez López* Estanislao Gutierrez Sánchez* Antonio Piñero Bustamante*
Médico, Clinica Piñero, Sevilla, España*
Alejandro Álvarez López* Estanislao Gutierrez Sánchez* Antonio Piñero Bustamante*
Médico, Clinica Piñero, Sevilla, España*
Clasificación en siicsalud
Artículos originales > Expertos del Mundo >
página /dato/casiic.php/128924
Especialidades




Artículos originales > Expertos del Mundo >
página /dato/casiic.php/128924
Especialidades




Primera edición en siicsalud
27 de abril, 2015
27 de abril, 2015
Introducción
El síndrome de Eisenmenger fue descrito por primera vez por Víctor Eisenmenger en 1897. Éste describió el caso de un paciente que presentaba cianosis y disnea desde la infancia; al morir, la autopsia reveló una comunicación interventricular con graves lesiones vasculares pulmonares. Posteriormente, el nombre de síndrome de Eisenmenger ha sido utilizado para describir la enfermedad vascular pulmonar y la cianosis resultantes de una comunicación sistémica-pulmonar.
El síndrome de Eisenmenger es una enfermedad congénita en la que un defecto cardíaco causa una inversión de la circulación sanguínea (derivación derecha-izquierda). Ésta provoca un aumento de la resistencia vascular pulmonar e hipertensión pulmonar. Presentamos el caso de una paciente con un síndrome de Eisenmenger con comunicación interventricular no operado que se manifiesta con una afección ocular importante.
La incidencia de las cardiopatías congénitas es de aproximadamente el 1%. Alrededor del 8% del total presentan el síndrome de Eisenmenger. Un 11% de las cardiopatías congénitas con cortocircuito de izquierda a derecha presentan también este síndrome.1
La posibilidad de presentar el síndrome depende del tamaño y la localización del defecto. En los casos de comunicación interventricular, se producirá en el 3% de los pacientes con lesión pequeña o moderada (de hasta 1.5 cm) y aproximadamente en el 50% en los casos de lesiones grandes (más de 1.5 cm).
Los pacientes con síndrome de Eisenmenger pueden estar asintomáticos los primeros años de su vida. Es en la segunda o tercera década de la vida cuando se diagnostica, son características las siguientes manifestaciones: cianosis, disnea de esfuerzo, fatiga, poliglobulia, cefalea, mareos o síncopes, alteraciones visuales, accidente cerebrovascular y alteraciones hemorrágicas.
No hay cura para el síndrome de Eisenmenger; sin embargo, en los últimos años, ha habido un gran avance en los nuevos tratamientos, cuya finalidad es disminuir la presión de la arteria pulmonar, mejorar la oxigenación y reducir el grado de cianosis y eritrocitosis.
Caso clínico
Se trata de una mujer de 43 años de edad que acude a nuestro centro refiriendo pérdida de visión en ambos ojos. Otros síntomas que destaca la paciente son cefaleas y agotamiento físico.
En la exploración clínica constatamos una dilatación en las falanges distales de las manos, signo también conocido como dedos en “palillos de tambor” (Figura 1).

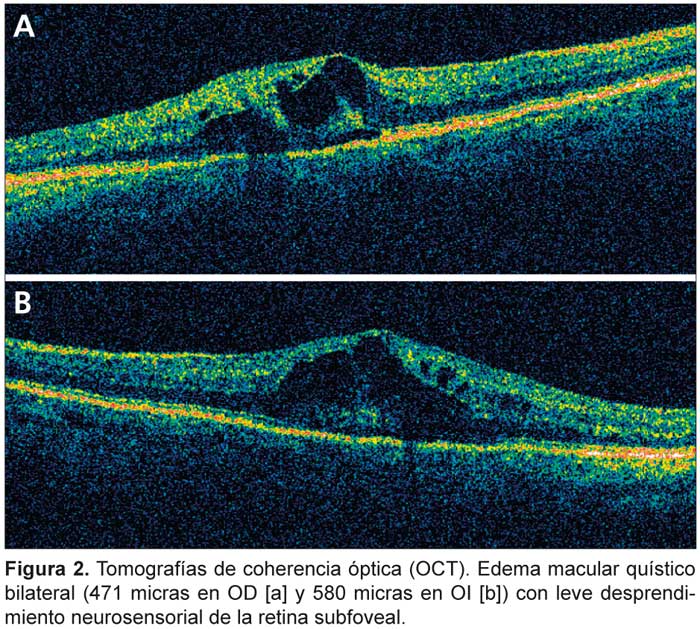
La agudeza visual sin corrección es de 5/10 en el ojo derecho (OD) y de 4/10 en ojo izquierdo (OI), sin anomalías del segmento anterior ocular. La presión intraocular es de 16 mm Hg en ambos ojos. La exploración bajo midriasis del fondo de ojo revela discreta dilatación venosa, microhemorragias intarretinianas dispersas, dilatación de la red capilar retiniana con comunicaciones veno-venosas, edema macular puesto de manifiesto mediante tomografía de coherencia óptica (OCT) (Figura 2).
A la paciente se le diagnosticó síndrome de Eisenmenger en la adolescencia y refiere no estar realizando correctamente sus controles. Como antecedente de interés, destaca haber sufrido un ictus tres años antes. Refiere estar en tratamiento con nadroparina cálcica, con iloprost-trometamol inhalado y omeprazol. Tras la exploración completa recomendamos a la paciente realizar una angiografía fluoresceínica, así como acudir a su especialista en medicina interna para la estabilización de su cuadro.
Al mes y medio acude a nuestro centro para control y realización de la angiografía, refiriendo haber sido tratada con varias flebotomías y oxigenoterapia, ya que las pruebas de laboratorio revelaron un hematocrito del 51% y cifras de hemoglobina de 15.8 g/dl. Tras el tratamiento la paciente notó una mejoría significativa de sus síntomas visuales.
En este momento la agudeza visual sin corrección es de 8/10 y 5/10 en OD y OI, respectivamente. En las retinografías se observa reabsorción de las microhemorragias (Figura 3) y mejoría del edema, constatada mediante OCT (Figura 4).


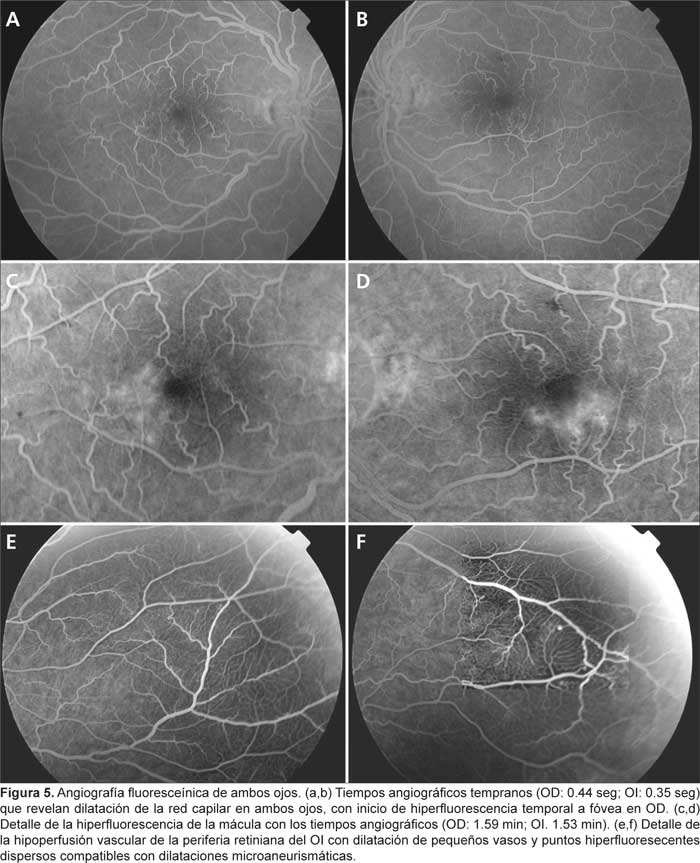
En la angiografía confirmamos la dilatación de la red capilar vascular y las comunicaciones veno-venosas y se puso de manifiesto edema macular angiográfico. En la retina periférica se observan zonas de hipoperfusión coroidea (Figura 5).
Tras la mejoría del cuadro con un buen control sistémico decidimos observar estrechamente a la paciente. En su último control, a los seis meses, la paciente se encuentra bien, la agudeza visual ha mejorado, es de 0.95 y 0.85 en OD y OI, respectivamente. Refiere estar en tratamiento con iloprost-trometamol cada 2.5 horas, flebotomías periódicas e infusión de hierro intravenoso. El fondo de ojo revela mínimas alteraciones vasculares (Figura 6), la OCT no muestra edema macular (Figura 7).


Conclusiones
Las cardiopatías congénitas cianóticas pueden provocar alteraciones en la microcirculación retiniana, produciendo alteraciones visuales. En los adultos, la causa más común de cardiopatía cianótica congénita son la tetralogía de Fallot y el síndrome de Eisenmenger. La incidencia de las cardiopatías congénitas es del 1%. Las formas de presentación a nivel ocular son diferentes. Crowe2 describió casos con dilatación vascular retiniana, aumento de la tortuosidad de los grandes y pequeños vasos, e incluso un caso de papiledema. Krarup3 describió un caso de cardiopatía grave con atresia tricuspídea, defecto del tabique auricular y tronco arterioso y persistencia del ductus arterioso, que cursó con neovascularización iridiana bilateral con hiphemas espontáneos y mínimas alteraciones retinianas.
La localización de la lesiones oculares está relacionada con el tiempo de evolución de la enfermedad general.4 En casos pediátricos es más frecuente encontrar afección central, en el polo posterior de la retina. En el caso de los adultos hay, además de afección central, mayor afección de la periferia de la retina, hecho que se explica por la tendencia a la cronicidad de la enfermedad.
Se ha observado que tras el control y el tratamiento médico o quirúrgico de la enfermedad cardíaca mejora consecuentemente la afección ocular, existiendo una relación de causa-efecto.5,6
El grado de afección de la patología sistémica influye, por ende, en la afección ocular. Peterson y Rosenthal7 estudiaron 83 pacientes con cardiopatía cianótica y concluyeron que el grado de afección retiniana estaba estrechamente relacionado con la saturación arterial de oxígeno y con el nivel del hematocrito. Tsutsumi,8 tras estudiar 211 pacientes con cardiopatía cianótica concluyó que la razón dilatación-tortuosidad de los vasos se correlaciona con la gravedad de la policitemia secundaria. Muchas son las enfermedades sistémicas que pueden producir retinopatía, por lo que se tendrán que tener en cuenta para realizar el diagnóstico diferencial. Entre ellas destacamos la diabetes mellitus, fácil de diagnosticar; la enfermedad de las células falciforme, que se diferenciaría realizando un análisis de la sangre periférica; la enfermedad de Eales y el síndrome de aortitis.
Los pacientes con síndrome de Eisenmenger se caracterizan por tener baja saturación de oxígeno,9 que resulta del cortocircuito de la sangre sistémica venosa a la del circuito arterial. Estos cambios en la sangre pueden provocar fenómenos tromboembólicos, complicaciones cerebrovasculares y síndrome de hiperviscosidad sanguínea.
Es importante resaltar el alto riesgo1 de estos pacientes de presentar enfermedad ocular, acentuándose éste en casos de mal control sistémico o de mucho tiempo de evolución.
Consideramos que es aconsejable y necesaria la valoración global de estos pacientes, realizando revisiones oftalmológicas periódicas.
El síndrome de Eisenmenger fue descrito por primera vez por Víctor Eisenmenger en 1897. Éste describió el caso de un paciente que presentaba cianosis y disnea desde la infancia; al morir, la autopsia reveló una comunicación interventricular con graves lesiones vasculares pulmonares. Posteriormente, el nombre de síndrome de Eisenmenger ha sido utilizado para describir la enfermedad vascular pulmonar y la cianosis resultantes de una comunicación sistémica-pulmonar.
El síndrome de Eisenmenger es una enfermedad congénita en la que un defecto cardíaco causa una inversión de la circulación sanguínea (derivación derecha-izquierda). Ésta provoca un aumento de la resistencia vascular pulmonar e hipertensión pulmonar. Presentamos el caso de una paciente con un síndrome de Eisenmenger con comunicación interventricular no operado que se manifiesta con una afección ocular importante.
La incidencia de las cardiopatías congénitas es de aproximadamente el 1%. Alrededor del 8% del total presentan el síndrome de Eisenmenger. Un 11% de las cardiopatías congénitas con cortocircuito de izquierda a derecha presentan también este síndrome.1
La posibilidad de presentar el síndrome depende del tamaño y la localización del defecto. En los casos de comunicación interventricular, se producirá en el 3% de los pacientes con lesión pequeña o moderada (de hasta 1.5 cm) y aproximadamente en el 50% en los casos de lesiones grandes (más de 1.5 cm).
Los pacientes con síndrome de Eisenmenger pueden estar asintomáticos los primeros años de su vida. Es en la segunda o tercera década de la vida cuando se diagnostica, son características las siguientes manifestaciones: cianosis, disnea de esfuerzo, fatiga, poliglobulia, cefalea, mareos o síncopes, alteraciones visuales, accidente cerebrovascular y alteraciones hemorrágicas.
No hay cura para el síndrome de Eisenmenger; sin embargo, en los últimos años, ha habido un gran avance en los nuevos tratamientos, cuya finalidad es disminuir la presión de la arteria pulmonar, mejorar la oxigenación y reducir el grado de cianosis y eritrocitosis.
Caso clínico
Se trata de una mujer de 43 años de edad que acude a nuestro centro refiriendo pérdida de visión en ambos ojos. Otros síntomas que destaca la paciente son cefaleas y agotamiento físico.
En la exploración clínica constatamos una dilatación en las falanges distales de las manos, signo también conocido como dedos en “palillos de tambor” (Figura 1).

La agudeza visual sin corrección es de 5/10 en el ojo derecho (OD) y de 4/10 en ojo izquierdo (OI), sin anomalías del segmento anterior ocular. La presión intraocular es de 16 mm Hg en ambos ojos. La exploración bajo midriasis del fondo de ojo revela discreta dilatación venosa, microhemorragias intarretinianas dispersas, dilatación de la red capilar retiniana con comunicaciones veno-venosas, edema macular puesto de manifiesto mediante tomografía de coherencia óptica (OCT) (Figura 2).

A la paciente se le diagnosticó síndrome de Eisenmenger en la adolescencia y refiere no estar realizando correctamente sus controles. Como antecedente de interés, destaca haber sufrido un ictus tres años antes. Refiere estar en tratamiento con nadroparina cálcica, con iloprost-trometamol inhalado y omeprazol. Tras la exploración completa recomendamos a la paciente realizar una angiografía fluoresceínica, así como acudir a su especialista en medicina interna para la estabilización de su cuadro.
Al mes y medio acude a nuestro centro para control y realización de la angiografía, refiriendo haber sido tratada con varias flebotomías y oxigenoterapia, ya que las pruebas de laboratorio revelaron un hematocrito del 51% y cifras de hemoglobina de 15.8 g/dl. Tras el tratamiento la paciente notó una mejoría significativa de sus síntomas visuales.
En este momento la agudeza visual sin corrección es de 8/10 y 5/10 en OD y OI, respectivamente. En las retinografías se observa reabsorción de las microhemorragias (Figura 3) y mejoría del edema, constatada mediante OCT (Figura 4).


En la angiografía confirmamos la dilatación de la red capilar vascular y las comunicaciones veno-venosas y se puso de manifiesto edema macular angiográfico. En la retina periférica se observan zonas de hipoperfusión coroidea (Figura 5).

Tras la mejoría del cuadro con un buen control sistémico decidimos observar estrechamente a la paciente. En su último control, a los seis meses, la paciente se encuentra bien, la agudeza visual ha mejorado, es de 0.95 y 0.85 en OD y OI, respectivamente. Refiere estar en tratamiento con iloprost-trometamol cada 2.5 horas, flebotomías periódicas e infusión de hierro intravenoso. El fondo de ojo revela mínimas alteraciones vasculares (Figura 6), la OCT no muestra edema macular (Figura 7).


Conclusiones
Las cardiopatías congénitas cianóticas pueden provocar alteraciones en la microcirculación retiniana, produciendo alteraciones visuales. En los adultos, la causa más común de cardiopatía cianótica congénita son la tetralogía de Fallot y el síndrome de Eisenmenger. La incidencia de las cardiopatías congénitas es del 1%. Las formas de presentación a nivel ocular son diferentes. Crowe2 describió casos con dilatación vascular retiniana, aumento de la tortuosidad de los grandes y pequeños vasos, e incluso un caso de papiledema. Krarup3 describió un caso de cardiopatía grave con atresia tricuspídea, defecto del tabique auricular y tronco arterioso y persistencia del ductus arterioso, que cursó con neovascularización iridiana bilateral con hiphemas espontáneos y mínimas alteraciones retinianas.
La localización de la lesiones oculares está relacionada con el tiempo de evolución de la enfermedad general.4 En casos pediátricos es más frecuente encontrar afección central, en el polo posterior de la retina. En el caso de los adultos hay, además de afección central, mayor afección de la periferia de la retina, hecho que se explica por la tendencia a la cronicidad de la enfermedad.
Se ha observado que tras el control y el tratamiento médico o quirúrgico de la enfermedad cardíaca mejora consecuentemente la afección ocular, existiendo una relación de causa-efecto.5,6
El grado de afección de la patología sistémica influye, por ende, en la afección ocular. Peterson y Rosenthal7 estudiaron 83 pacientes con cardiopatía cianótica y concluyeron que el grado de afección retiniana estaba estrechamente relacionado con la saturación arterial de oxígeno y con el nivel del hematocrito. Tsutsumi,8 tras estudiar 211 pacientes con cardiopatía cianótica concluyó que la razón dilatación-tortuosidad de los vasos se correlaciona con la gravedad de la policitemia secundaria. Muchas son las enfermedades sistémicas que pueden producir retinopatía, por lo que se tendrán que tener en cuenta para realizar el diagnóstico diferencial. Entre ellas destacamos la diabetes mellitus, fácil de diagnosticar; la enfermedad de las células falciforme, que se diferenciaría realizando un análisis de la sangre periférica; la enfermedad de Eales y el síndrome de aortitis.
Los pacientes con síndrome de Eisenmenger se caracterizan por tener baja saturación de oxígeno,9 que resulta del cortocircuito de la sangre sistémica venosa a la del circuito arterial. Estos cambios en la sangre pueden provocar fenómenos tromboembólicos, complicaciones cerebrovasculares y síndrome de hiperviscosidad sanguínea.
Es importante resaltar el alto riesgo1 de estos pacientes de presentar enfermedad ocular, acentuándose éste en casos de mal control sistémico o de mucho tiempo de evolución.
Consideramos que es aconsejable y necesaria la valoración global de estos pacientes, realizando revisiones oftalmológicas periódicas.
1. Garofalo FB. El síndrome de Eisenmenger en el adulto. 2003. http://fac.org.ar/1/revista/03v32n1/revisio/re02/garofa.PDF.
2. Crowe RJ, Kohner EM, Owen SJ, Robinson DM. The retinal vessels in congenital cyanotic heart disease. Med Biol Illus 19:95, 1969.
3. Krarup JC. Atypical rubeosis iridis in congenital cyanotic heart disease. Report of a case with microhaemangiomas at the pupillary margin causing spontaneous hyphaemas. Acta Ophthalmol 55:581, 1977.
4. Harino S, Motokura M, Nishikawa N, y cols. Chronic ocular ischemia associated with the Eisenmenger's syndrome. American Journal of Ophthalmology 117:302-307, 1994.
5. Azevedo Simão F, Montes Pena F, Arêdo Carvalho F, y cols. Síndrome de Eisenmenger en un paciente con comunicación interauricular. A propósito de un caso. Insuf Card 4(5):201-204, 2010.
6. Tsui I, Shamsa K, Perloff JK, y cols. Retinal vascular patterns in adults with cyanotic congenital heart disease. Semin Ophthalmol 24:262-5, 2009.
7. Peterson RA, Rosenthal A. Retinopathy and papilledema in cyanotic congenital heart disease. Pediatrics 49:243, 1972.
8. Tsutsumi A. Retinopathy in cyanotic congenital heart disease. Jpn Clin Ophthalmol 37:933, 1983.
9. Rodriguez N, Eliott D. Bilateral central retinal vein occlusion in Eisenmenger syndrome. Am Journal of Ophthalmology 132(2):268-269, 2001.
Artículos publicados por el autor
(selección)
Nadal J, Delas B, Piñero A Vitrectomy without face-down posturing for idiopathic macular holes. Retina 32(32):918-921, 2012
A.M. Piñero Rodríguez, A. Álvarez López, J. Nadal Reus Epiteliopatía pigmentaria placoide posterior aguda de presentación aguda Archivos de la Sociedad Española Oftalmología 85(85):405-409, 2012
Nadal J, Delas B, Piñero A Vitrectomy without face-down posturing for idiopathic macular holes. Retina 32(32):918-921, 2012
A.M. Piñero Rodríguez, A. Álvarez López, J. Nadal Reus Epiteliopatía pigmentaria placoide posterior aguda de presentación aguda Archivos de la Sociedad Española Oftalmología 85(85):405-409, 2012
Está expresamente prohibida la redistribución y la redifusión de todo o parte de los
contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin
previo y expreso consentimiento de SIIC.
ua91218
































