Casos Clínicos
SEGURIDAD Y EFICACIA DE LA CARDIOVERSION ELECTRICA EN NEONATOS. PRESENTACION DE UN CASO Y REVISION DE LA LITERATURA
La taquicardia supraventricular es la arritmia sintomática más frecuente en la práctica pediátrica. La cardioversión eléctrica representa una alternativa terapéutica segura y eficaz en los casos refractarios al tratamiento farmacológico, incluso en los neonatos.
Coautores
K Shreedhara Avabratha* Habib Khan** MK Sayyid***
MBBS,MD,DNB(Paed), Father Muller Medical College, Mangalore, India*
MBBS, DNB(Paed), Father Muller Medical College, Mangalore, India**
MBBS,MD(Med),DNB(Cardiology), Father Muller Medical College, Mangalore, India***
K Shreedhara Avabratha* Habib Khan** MK Sayyid***
MBBS,MD,DNB(Paed), Father Muller Medical College, Mangalore, India*
MBBS, DNB(Paed), Father Muller Medical College, Mangalore, India**
MBBS,MD(Med),DNB(Cardiology), Father Muller Medical College, Mangalore, India***
Clasificación en siicsalud
Artículos originales > Expertos del Mundo >
página /dato/casiic.php/120621
Especialidades





Artículos originales > Expertos del Mundo >
página /dato/casiic.php/120621
Especialidades





Primera edición en siicsalud
9 de septiembre, 2011
9 de septiembre, 2011
SEGURIDAD Y EFICACIA DE LA CARDIOVERSION ELECTRICA EN NEONATOS. PRESENTACION DE UN CASO Y REVISION DE LA LITERATURA
(especial para SIIC © Derechos reservados)
(especial para SIIC © Derechos reservados)
Introducción
La taquicardia supraventricular (TSV) es la arritmia sintomática más frecuente en los niños, incluyendo a los neonatos.1 Si bien se describen numerosas modalidades terapéuticas,2 incluida la cardioversión eléctrica directa sincronizada para la TSV inestable, es habitual evitar su aplicación debido a la inexperiencia de su uso en neonatos y a las dificultades prácticas, dadas las pequeñas dimensiones del tórax y la delicadeza de la piel. Presentamos el caso de un neonato con TSV sin respuesta al tratamiento médico, pero que respondió a la cardioversión, y debatimos las modalidades terapéuticas con una revisión de la bibliografía.
Caso clínico
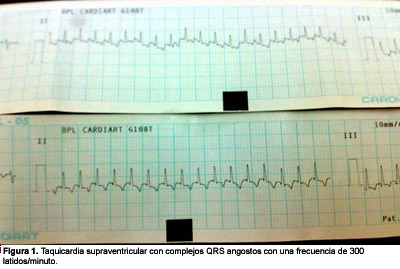
Un niño de 27 días de vida nacido a término, hijo de padres no cosanguíneos, se presentó a la consulta con irritabilidad de 2 días de evolución, menor apetito y dificultad respiratoria. En el examen físico, el niño pesaba 3 kg, con una frecuencia respiratoria de 78 ciclos/min, frecuencia cardíaca mayor de 250 latidos/min sin soplos, tiempo de rellenado capilar mayor de 3 segundos, pulsos periféricos débiles e hígado palpable a 4 cm por debajo del reborde costal derecho. La saturación de oxígeno era del 80% respirando aire ambiental. En la radiografía de tórax se encontró cardiomegalia leve. En el monitoreo cardíaco se observó taquicardia de complejos angostos y en el electrocardiograma se confirmó TSV (Figura 1).
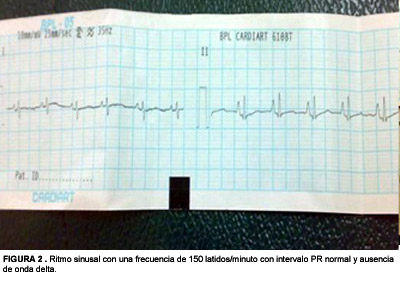
El hemograma y los electrolitos séricos eran normales. En el ecocardiograma no se observó alteración estructural alguna. Se administró un bolo rápido intravenoso con 0.1 mg/kg de adenosina, con duplicación posterior de la dosis debido a la falta de respuesta. Con la segunda administración, se obtuvo ritmo sinusal transitoriamente, pero la TSV reapareció en pocos segundos. Se intentaron maniobras vagales, digitalización y terapia con amiodarona (5 mg/kg). Ante la falta de mejoría y la persistencia de la TSV sintomática, se aplicaron 3 J (1 J/kg) mediante cardioversión eléctrica sincronizada con paletas pediátricas bajo sedación con midazolam. Se restableció el ritmo sinusal con una frecuencia cardíaca de 140 latidos/min en forma inmediata y no se detectó síndrome de Wolff-Parkinson-White (Figura 2). Se inició luego infusión intravenosa de 0.1 mg/kg/día de metoprolol. El tratamiento con este medicamento se mantuvo a continuación por vía oral. Los síntomas mejoraron en forma gradual y el niño fue dado de alta después de una semana. Durante el seguimiento, se cambió la medicación a propranolol, el cual se administró durante 5 meses. A los 3 meses de la interrupción del tratamiento no se confirmaron recurrencias.
Discusión Las taquiarritmias son un problema importante durante el período neonatal debido a que incrementan el riesgo de mortalidad. La TSV es la forma más frecuente de taquiarritmia y a menudo se asocia con malformaciones congénitas cardíacas.1 Habitualmente, la TSV presenta una frecuencia cardíaca superior a 230 latidos/min, en general fija y sin variaciones entre los latidos, con complejos QRS normales.2 Los signos de presentación de la TSV son sutiles e incluyen palidez, dificultades en la alimentación, taquipnea e irritabilidad. Es frecuente la insuficiencia cardíaca congestiva. La TSV puede ser estable (asintomática) o inestable (sintomática). Nuestro paciente presentaba dificultad respiratoria e insuficiencia cardíaca congestiva, ambas debidas a la TSV, en ausencia de defectos cardíacos congénitos.
Las TSV se clasifican sobre la base de su dependencia de la conducción a nivel del nodo auriculoventricular (AV) en taquicardias por reentrada con una vía accesoria (TRAV) y taquicardias por reentrada en el nodo AV.3,4 El síndrome de preexcitación es una TRAV frecuente en los neonatos.5 Las TSV pueden ocurrir en niños con morfología cardíaca normal y en pacientes con diferentes alteraciones cardíacas: malformaciones congénitas cardíacas o después de la reparación quirúrgica de estas anomalías, miocardiopatías, miocarditis y tumores cardíacos.6 La TSV también puede presentarse en pacientes con alteraciones en los electrolitos.
Las maniobras vagales, la adenosina o el verapamilo revierten la mayoría de las TSV dependientes del nodo AV y algunas taquicardias auriculares. En muchos casos se ha intentado el uso de procainamida, propranolol, digoxina, amiodarona y otros medicamentos.2,7 Si no se logra el control de la taquicardia auricular con una de estas intervenciones, el médico debería considerar la aplicación de cardioversión electiva, en especial si se requiere de una resolución rápida. En las normativas de reanimación pediátrica avanzada, elaboradas para lactantes y niños, se mencionan a la adenosina y a la cardioversión para el tratamiento de la TSV inestable.8 La cardioversión eléctrica directa sincronizada es siempre una técnica aceptable para la resolución de la TSV y constituye el tratamiento recomendado para los niños con manifestaciones potencialmente mortales. Cuando se realiza en forma correcta, es segura y eficaz.9 La dosis oscila entre 0.5 y 2 J/kg. Con la excepción de las emergencias extremas, los niños deben ser sedados o anestesiados antes de la cardioversión. Se administra un analgésico (como morfina o fentanilo), así como un sedante. Debe controlarse en forma minuciosa la función respiratoria. La posición de las paletas puede ser anterior-anterior o bien anterior-posterior, si así se requiere como consecuencia del pequeño tamaño del tórax. Es importante que el corazón quede localizado en el camino de la corriente eléctrica o entre ambas paletas.4 Nuestro paciente recibió adenosina y otros fármacos, como digoxina y amiodarona, pero sólo ante la falta de respuesta se aplicó la cardioversión.
Se dispone de distintas drogas para el tratamiento crónico de las TSV, incluidos los betabloqueantes, la digoxina, los antagonistas de los canales de calcio y la amiodarona. La ablación por radiofrecuencia ha revolucionado la terapia de la TSV crónica o recurrente. Este tratamiento ofrece una posibilidad real de curación sin necesidad de terapia farmacológica a largo plazo. Sin embargo, en virtud de que la TSV puede resolverse espontáneamente en los lactantes, la ablación por radiofrecuencia se difiere hasta los 4 a 5 años de vida; asimismo, el tamaño del paciente se asocia con limitaciones en el uso de múltiples catéteres con electrodos, con mayor posibilidad de lesiones secundarias a la ablación. Los riesgos de la ablación sólo son aceptables si el niño presenta taquicardia refractaria al tratamiento médico o que pone en riesgo su vida.10 No se efectuaron estudios electrofisiológicos en nuestro paciente, debido a la falta de recurrencias.
En conclusión, la cardioversión sincronizada es un procedimiento seguro en los neonatos y debe considerarse en el contexto de una TSV inestable.
La taquicardia supraventricular (TSV) es la arritmia sintomática más frecuente en los niños, incluyendo a los neonatos.1 Si bien se describen numerosas modalidades terapéuticas,2 incluida la cardioversión eléctrica directa sincronizada para la TSV inestable, es habitual evitar su aplicación debido a la inexperiencia de su uso en neonatos y a las dificultades prácticas, dadas las pequeñas dimensiones del tórax y la delicadeza de la piel. Presentamos el caso de un neonato con TSV sin respuesta al tratamiento médico, pero que respondió a la cardioversión, y debatimos las modalidades terapéuticas con una revisión de la bibliografía.
Caso clínico
Un niño de 27 días de vida nacido a término, hijo de padres no cosanguíneos, se presentó a la consulta con irritabilidad de 2 días de evolución, menor apetito y dificultad respiratoria. En el examen físico, el niño pesaba 3 kg, con una frecuencia respiratoria de 78 ciclos/min, frecuencia cardíaca mayor de 250 latidos/min sin soplos, tiempo de rellenado capilar mayor de 3 segundos, pulsos periféricos débiles e hígado palpable a 4 cm por debajo del reborde costal derecho. La saturación de oxígeno era del 80% respirando aire ambiental. En la radiografía de tórax se encontró cardiomegalia leve. En el monitoreo cardíaco se observó taquicardia de complejos angostos y en el electrocardiograma se confirmó TSV (Figura 1).

El hemograma y los electrolitos séricos eran normales. En el ecocardiograma no se observó alteración estructural alguna. Se administró un bolo rápido intravenoso con 0.1 mg/kg de adenosina, con duplicación posterior de la dosis debido a la falta de respuesta. Con la segunda administración, se obtuvo ritmo sinusal transitoriamente, pero la TSV reapareció en pocos segundos. Se intentaron maniobras vagales, digitalización y terapia con amiodarona (5 mg/kg). Ante la falta de mejoría y la persistencia de la TSV sintomática, se aplicaron 3 J (1 J/kg) mediante cardioversión eléctrica sincronizada con paletas pediátricas bajo sedación con midazolam. Se restableció el ritmo sinusal con una frecuencia cardíaca de 140 latidos/min en forma inmediata y no se detectó síndrome de Wolff-Parkinson-White (Figura 2). Se inició luego infusión intravenosa de 0.1 mg/kg/día de metoprolol. El tratamiento con este medicamento se mantuvo a continuación por vía oral. Los síntomas mejoraron en forma gradual y el niño fue dado de alta después de una semana. Durante el seguimiento, se cambió la medicación a propranolol, el cual se administró durante 5 meses. A los 3 meses de la interrupción del tratamiento no se confirmaron recurrencias.

Discusión Las taquiarritmias son un problema importante durante el período neonatal debido a que incrementan el riesgo de mortalidad. La TSV es la forma más frecuente de taquiarritmia y a menudo se asocia con malformaciones congénitas cardíacas.1 Habitualmente, la TSV presenta una frecuencia cardíaca superior a 230 latidos/min, en general fija y sin variaciones entre los latidos, con complejos QRS normales.2 Los signos de presentación de la TSV son sutiles e incluyen palidez, dificultades en la alimentación, taquipnea e irritabilidad. Es frecuente la insuficiencia cardíaca congestiva. La TSV puede ser estable (asintomática) o inestable (sintomática). Nuestro paciente presentaba dificultad respiratoria e insuficiencia cardíaca congestiva, ambas debidas a la TSV, en ausencia de defectos cardíacos congénitos.
Las TSV se clasifican sobre la base de su dependencia de la conducción a nivel del nodo auriculoventricular (AV) en taquicardias por reentrada con una vía accesoria (TRAV) y taquicardias por reentrada en el nodo AV.3,4 El síndrome de preexcitación es una TRAV frecuente en los neonatos.5 Las TSV pueden ocurrir en niños con morfología cardíaca normal y en pacientes con diferentes alteraciones cardíacas: malformaciones congénitas cardíacas o después de la reparación quirúrgica de estas anomalías, miocardiopatías, miocarditis y tumores cardíacos.6 La TSV también puede presentarse en pacientes con alteraciones en los electrolitos.
Las maniobras vagales, la adenosina o el verapamilo revierten la mayoría de las TSV dependientes del nodo AV y algunas taquicardias auriculares. En muchos casos se ha intentado el uso de procainamida, propranolol, digoxina, amiodarona y otros medicamentos.2,7 Si no se logra el control de la taquicardia auricular con una de estas intervenciones, el médico debería considerar la aplicación de cardioversión electiva, en especial si se requiere de una resolución rápida. En las normativas de reanimación pediátrica avanzada, elaboradas para lactantes y niños, se mencionan a la adenosina y a la cardioversión para el tratamiento de la TSV inestable.8 La cardioversión eléctrica directa sincronizada es siempre una técnica aceptable para la resolución de la TSV y constituye el tratamiento recomendado para los niños con manifestaciones potencialmente mortales. Cuando se realiza en forma correcta, es segura y eficaz.9 La dosis oscila entre 0.5 y 2 J/kg. Con la excepción de las emergencias extremas, los niños deben ser sedados o anestesiados antes de la cardioversión. Se administra un analgésico (como morfina o fentanilo), así como un sedante. Debe controlarse en forma minuciosa la función respiratoria. La posición de las paletas puede ser anterior-anterior o bien anterior-posterior, si así se requiere como consecuencia del pequeño tamaño del tórax. Es importante que el corazón quede localizado en el camino de la corriente eléctrica o entre ambas paletas.4 Nuestro paciente recibió adenosina y otros fármacos, como digoxina y amiodarona, pero sólo ante la falta de respuesta se aplicó la cardioversión.
Se dispone de distintas drogas para el tratamiento crónico de las TSV, incluidos los betabloqueantes, la digoxina, los antagonistas de los canales de calcio y la amiodarona. La ablación por radiofrecuencia ha revolucionado la terapia de la TSV crónica o recurrente. Este tratamiento ofrece una posibilidad real de curación sin necesidad de terapia farmacológica a largo plazo. Sin embargo, en virtud de que la TSV puede resolverse espontáneamente en los lactantes, la ablación por radiofrecuencia se difiere hasta los 4 a 5 años de vida; asimismo, el tamaño del paciente se asocia con limitaciones en el uso de múltiples catéteres con electrodos, con mayor posibilidad de lesiones secundarias a la ablación. Los riesgos de la ablación sólo son aceptables si el niño presenta taquicardia refractaria al tratamiento médico o que pone en riesgo su vida.10 No se efectuaron estudios electrofisiológicos en nuestro paciente, debido a la falta de recurrencias.
En conclusión, la cardioversión sincronizada es un procedimiento seguro en los neonatos y debe considerarse en el contexto de una TSV inestable.
Cardioversion - an effective treatment in neonatal Supraventricular tachycardia
(especial para SIIC © Derechos reservados)
(especial para SIIC © Derechos reservados)
Introduction
Supraventricular tachycardia (SVT) is the most common symptomatic arrhythmia in all children including neonates1. Though many modalities are described for treatment2, including synchronised direct current cardioversion for unstable SVT there is often a hesitation due to inexperience in using it in neonates and practical difficulties due to small chest and delicate skin. We present a neonate with SVT who failed to respond to medical treatment but responded to cardioversion and discuss the treatment modalities with a review of the literature.
Case
A 27 days old male baby born full term to non consanguineous parents presented with 2 days history of irritability, poor feeding and respiratory distress. On examination, baby weighed 3 kg, had respiratory rate of 78/min, heart rate>250/min with no murmur, capillary filling time>3 sec, feeble peripheral pulses and liver palpable 4 cm below the right costal margin. Oxygen saturation was 80% at room air. Chest x-ray showed mild cardiomegaly. Cardiac monitor showed narrow complex tachycardia and ECG confirmed SVT (Fig.1).

Blood counts and serum electrolytes were normal. Echocardiography did not reveal any structural defect. Intravenous Adenosine 0.1 mg/kg was administered as a rapid bolus and the dose was doubled as there was no response. With the second dose, transient sinus rhythm was achieved, with reappearance of SVT in a few seconds. Vagal maneuvers, digitalization and amiodarone 5 mg/kg were tried. As there was no improvement and baby continued to be in symptomatic SVT, 3J(1J/kg) synchronized cardioversion was done using paediatric paddles. Procedure was done under midazolam sedation. Sinus rhythm was restored with a heart rate of 140/min immediately and there was no WPW syndrome (Fig.2). He was put on intravenous metoprolol 0.1 mg/kg/day.
Baby was maintained on oral metoprolol. Symptoms gradually improved and baby was discharged within a week. During follow- up, the drug was changed to propranolol and continued for five months. Three months after stopping medication, there is no further recurrence.

Discussion Tachyarrhythmia is an important problem in the neonatal period because it increases the risk of mortality. SVT is the most common form of tachyarrhythmia and it is often related to congenital heart defects1. SVT usually has a rate >230beats/min, frequently fixed with no beat to beat variation and normal QRS complexes2. The presenting signs of SVT are subtle and include pallor, feeding difficulties, tachypnoea and irritability. Congestive heart failure is common. SVT can be stable (asymptomatic) or unstable (symptomatic). Our patient had respiratory distress and congestive heart failure due to SVT but did not have a congenital heart defect. SVTs are classified based upon dependency on Atrioventricular(AV) nodal conduction as AV re-entry tachycardia (AVRT) with accessory pathway and AV nodal re-entry tachycardia (AVNRT)3,4. Atriovenrticular re-entrant type-pre-excitation syndrome is common in newborns5. SVT can occur in children with normal heart morphology and in patients with different cardiac disorders: congenital heart defects (CHD), after surgical repair of CHD, cardiomyopathies, myocarditis, and cardiac tumours6.SVT can also be present in patients with electrolyte abnormalities.
Vagal maneuvers, Adenosine or Verapamil will convert most AV node dependent SVTs and some atrial tachycardias. Procainamide, propranolol, digoxin, amiodarone, etc., have been tried by many2,7. If control of atrial tachycardia is not achieved with any of these interventions, the physician should consider using elective cardioversion, particularly if conversion is expediently desired. The Pediatric Advanced Life Support Guidelines, which are meant for infants and children describe either adenosine or cardioversion as the treatment for unstable SVT8.
Synchronised DC cardioversion is always an acceptable technique to terminate SVT and is the recommended treatment for infants with life threatening symptoms. When carried out correctly it is safe and effective9. The energy dose is 0.5-2 J/kg. Except in the most dire circumstances, infants should be sedated and/or anaesthetised before cardio version. They should be provided with an analgesic (such as morphine or fentanyl), as well as a sedative. Respiratory function must be closely monitored. The electrode paddle position can be either anterior- anterior or, if necessary because of the small size of the chest anterior-posterior. It is important that the heart be located within the current flow or between the two electrode paddles4. Our patient received adenosine and other drugs like digoxin and amiodarone but remained refractory and only then we used cardioversion.
Several medications are available for the chronic treatment of SVT including beta blockers, digoxin, calcium channel blockers and amiodarone. Radiofrequency ablation has revolutionized the treatment of recurrent or chronic SVT. This therapy offers the real possibility of a cure for the patients and obviates the need for long term pharmacological therapy. However since SVT can spontaneously resolve in infants, radiofrequency ablation is delayed until 4 to 5 years of age, and patient size also poses limitations in using multiple electrode catheters and there is an increased possibility of damage with ablation. The risks of ablation are acceptable only if the child has life threatening or medically refractory tachycardia10. Our patient was not subjected to electrophysiological studies as there were no recurrences.
In conclusion, synchronized cardioversion is a safe procedure in neonates and should be considered whenever encountered with an unstable SVT.
Supraventricular tachycardia (SVT) is the most common symptomatic arrhythmia in all children including neonates1. Though many modalities are described for treatment2, including synchronised direct current cardioversion for unstable SVT there is often a hesitation due to inexperience in using it in neonates and practical difficulties due to small chest and delicate skin. We present a neonate with SVT who failed to respond to medical treatment but responded to cardioversion and discuss the treatment modalities with a review of the literature.
Case
A 27 days old male baby born full term to non consanguineous parents presented with 2 days history of irritability, poor feeding and respiratory distress. On examination, baby weighed 3 kg, had respiratory rate of 78/min, heart rate>250/min with no murmur, capillary filling time>3 sec, feeble peripheral pulses and liver palpable 4 cm below the right costal margin. Oxygen saturation was 80% at room air. Chest x-ray showed mild cardiomegaly. Cardiac monitor showed narrow complex tachycardia and ECG confirmed SVT (Fig.1).

Blood counts and serum electrolytes were normal. Echocardiography did not reveal any structural defect. Intravenous Adenosine 0.1 mg/kg was administered as a rapid bolus and the dose was doubled as there was no response. With the second dose, transient sinus rhythm was achieved, with reappearance of SVT in a few seconds. Vagal maneuvers, digitalization and amiodarone 5 mg/kg were tried. As there was no improvement and baby continued to be in symptomatic SVT, 3J(1J/kg) synchronized cardioversion was done using paediatric paddles. Procedure was done under midazolam sedation. Sinus rhythm was restored with a heart rate of 140/min immediately and there was no WPW syndrome (Fig.2). He was put on intravenous metoprolol 0.1 mg/kg/day.
Baby was maintained on oral metoprolol. Symptoms gradually improved and baby was discharged within a week. During follow- up, the drug was changed to propranolol and continued for five months. Three months after stopping medication, there is no further recurrence.

Discussion Tachyarrhythmia is an important problem in the neonatal period because it increases the risk of mortality. SVT is the most common form of tachyarrhythmia and it is often related to congenital heart defects1. SVT usually has a rate >230beats/min, frequently fixed with no beat to beat variation and normal QRS complexes2. The presenting signs of SVT are subtle and include pallor, feeding difficulties, tachypnoea and irritability. Congestive heart failure is common. SVT can be stable (asymptomatic) or unstable (symptomatic). Our patient had respiratory distress and congestive heart failure due to SVT but did not have a congenital heart defect. SVTs are classified based upon dependency on Atrioventricular(AV) nodal conduction as AV re-entry tachycardia (AVRT) with accessory pathway and AV nodal re-entry tachycardia (AVNRT)3,4. Atriovenrticular re-entrant type-pre-excitation syndrome is common in newborns5. SVT can occur in children with normal heart morphology and in patients with different cardiac disorders: congenital heart defects (CHD), after surgical repair of CHD, cardiomyopathies, myocarditis, and cardiac tumours6.SVT can also be present in patients with electrolyte abnormalities.
Vagal maneuvers, Adenosine or Verapamil will convert most AV node dependent SVTs and some atrial tachycardias. Procainamide, propranolol, digoxin, amiodarone, etc., have been tried by many2,7. If control of atrial tachycardia is not achieved with any of these interventions, the physician should consider using elective cardioversion, particularly if conversion is expediently desired. The Pediatric Advanced Life Support Guidelines, which are meant for infants and children describe either adenosine or cardioversion as the treatment for unstable SVT8.
Synchronised DC cardioversion is always an acceptable technique to terminate SVT and is the recommended treatment for infants with life threatening symptoms. When carried out correctly it is safe and effective9. The energy dose is 0.5-2 J/kg. Except in the most dire circumstances, infants should be sedated and/or anaesthetised before cardio version. They should be provided with an analgesic (such as morphine or fentanyl), as well as a sedative. Respiratory function must be closely monitored. The electrode paddle position can be either anterior- anterior or, if necessary because of the small size of the chest anterior-posterior. It is important that the heart be located within the current flow or between the two electrode paddles4. Our patient received adenosine and other drugs like digoxin and amiodarone but remained refractory and only then we used cardioversion.
Several medications are available for the chronic treatment of SVT including beta blockers, digoxin, calcium channel blockers and amiodarone. Radiofrequency ablation has revolutionized the treatment of recurrent or chronic SVT. This therapy offers the real possibility of a cure for the patients and obviates the need for long term pharmacological therapy. However since SVT can spontaneously resolve in infants, radiofrequency ablation is delayed until 4 to 5 years of age, and patient size also poses limitations in using multiple electrode catheters and there is an increased possibility of damage with ablation. The risks of ablation are acceptable only if the child has life threatening or medically refractory tachycardia10. Our patient was not subjected to electrophysiological studies as there were no recurrences.
In conclusion, synchronized cardioversion is a safe procedure in neonates and should be considered whenever encountered with an unstable SVT.
K Shreedhara Avabratha, Department of Pediatrics Fr Muller Medical College, 575 002, Mangalore, India
1. Kantoch MJ. Supraventricular tachycardia in children Indian J Pediatr 72(7):609-619, 2005.
2. Flanagan MF, Yeager SB, Weindling SN. Cardiac disease. In: Donald MGM, Mullet MD, Sheshia MMK( eds.). Avery's Neonatology, pathophysiology and management of the newborn. Lippincott Williams & Walkins, Philadelphia. pp. 633-709; 2005.
3. Fox DJ, Tischenko A, Krahn AD, Skanes AC, et al. Supraventricular Tachycardia: Diagnosis and Management. Mayo Clin Proc 83(12):1400-1411, 2008.
4. Atkins DL. Diagnosis and Management of Supraventricular tachycardia in children. Clin Ped Em Med 2(2):1-9, 2001.
5. Yildirim SV, Tiker F, Cengiz N, Kilicdag H. Recurrent Supraventricular in a Newborn Treated with Amiodarone: Is Hyperkalemia the Apparent Cause? Pediatr Cardiol 26:879-880, 2005.
6. Pietrucha B, Lagan JO, Pitak M, Czubaj M, Rudzinski A. Supraventricular Tachycardia in neonates-diagnostic and therapeutic implications. www.cardiologyjournal.org/en/ishne/pd. Accessed on 20/Feb/2011.
7. Rosenberg EM, Francisco E, Solinger RE. Neonatal Refractory Supraventricular Tachycardia: Successful Treatment with Amiodarone. Southern Med Journal 81:539-540, 1988.
8. Kleinman ME, et al. Pediatric Advanced Life Support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular care. Pediatrics 126(5):1361-1399, 2010.
9. Hiranandani M, Kaur I, Singh M, Kumar L. Management of Supraventricular Tachycardia in infancy and childhood. Indian Peditr 31(5):588-591, 1994.
10. Amit V, Lokhandwala Y, Sheth C, Dalvi B. Radiofrequency ablation in an infant with supraventricular tachycardia and cyanosis. Annals of Pediatric Cardiology 2(2):156-158, 2009.
Artículos publicados por el autor
(selección)
Shreedhara Avabratha K,Sulochana P, Somegowda Neu-Laxova Syndrome Indian Pediatrics 36(36):328, 1999
K.Shreedhara Avabratha, Nutan Kamath Health status of school children in Mangalore Karnataka Paediatric Journal 21(21):2-5, 2007
Bhagyalakshmi S, Nagaraja H,Anupama B,Ramesh B,Prabha A Niranjan M,Shreedhara A Effect of supervised integrated exercise on heart rate variability in type 2 diabetes mellitus Polish Heart Journal 65(65):363-368, 2007
K.Shreedhara Avabratha.,ATK Rau, Radha Pai Progressive scoliosis -a sinister finding Indian Journal of Medical and Pediatric Oncology 28(28):26-28, 2007
K.Shreedhara Avabratha.,ATK Rau,P Venkataravanamma,Aarathi Rau Significance of.C-reactive protein during febrile neutropenia in Pediatric malignancies Indian Pediatrics 46(46):797-799, 2009
K.Shreedhara Avabratha,Geetanjali Dambalkar,Agnidevi L Giant Congenital melanocytic nevus Journal of clinical and diagnostic research 3:1704-1705, 2009
ATK Rau, K.Shreedhara Avabratha Soft tissue sarcoma Journal of Chinese Clinical Medicine 5(5):1-5, 2010
Bhagyalakshmi S, Nagaraja H, Bhat R, Anupama BK,Sridhar A,Adhikari P Incrase in the HRV with deep breathing in diabetic patients after 12 month exercise training Tohoku Journal of Exp Med 220:107-113, 2010
Sushanth S,.. K.Shreedhara Avabratha.,Kiran Joseph Tauro,GK Shwethadri Hyperleucocytosis in a neonate: A diagnosic dilemma Indian Journal of Medical and Pediatric 31:132-134, 2010
K.Shreedhara Avabratha., L.Agnidevi Chettiyar,Navin P. John Oral artesunate for Neonatal Malaria Journal of Tropical Pediatrics 56(56):452-453, 2010
Shreedhara Avabratha K,Sulochana P, Somegowda Neu-Laxova Syndrome Indian Pediatrics 36(36):328, 1999
K.Shreedhara Avabratha, Nutan Kamath Health status of school children in Mangalore Karnataka Paediatric Journal 21(21):2-5, 2007
Bhagyalakshmi S, Nagaraja H,Anupama B,Ramesh B,Prabha A Niranjan M,Shreedhara A Effect of supervised integrated exercise on heart rate variability in type 2 diabetes mellitus Polish Heart Journal 65(65):363-368, 2007
K.Shreedhara Avabratha.,ATK Rau, Radha Pai Progressive scoliosis -a sinister finding Indian Journal of Medical and Pediatric Oncology 28(28):26-28, 2007
K.Shreedhara Avabratha.,ATK Rau,P Venkataravanamma,Aarathi Rau Significance of.C-reactive protein during febrile neutropenia in Pediatric malignancies Indian Pediatrics 46(46):797-799, 2009
K.Shreedhara Avabratha,Geetanjali Dambalkar,Agnidevi L Giant Congenital melanocytic nevus Journal of clinical and diagnostic research 3:1704-1705, 2009
ATK Rau, K.Shreedhara Avabratha Soft tissue sarcoma Journal of Chinese Clinical Medicine 5(5):1-5, 2010
Bhagyalakshmi S, Nagaraja H, Bhat R, Anupama BK,Sridhar A,Adhikari P Incrase in the HRV with deep breathing in diabetic patients after 12 month exercise training Tohoku Journal of Exp Med 220:107-113, 2010
Sushanth S,.. K.Shreedhara Avabratha.,Kiran Joseph Tauro,GK Shwethadri Hyperleucocytosis in a neonate: A diagnosic dilemma Indian Journal of Medical and Pediatric 31:132-134, 2010
K.Shreedhara Avabratha., L.Agnidevi Chettiyar,Navin P. John Oral artesunate for Neonatal Malaria Journal of Tropical Pediatrics 56(56):452-453, 2010
Está expresamente prohibida la redistribución y la redifusión de todo o parte de los
contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin
previo y expreso consentimiento de SIIC.
ua91218
































